
COPD – was ist das?
Die Erkrankung COPD ist verständlicher, wenn Sie die normalen Abläufe der Atmung kennen.
Wie funktioniert unsere Atmung?
Wir atmen jede Minute viele Male ein und aus. Beim Atmen gelangt Luft mit Sauerstoff in die Lunge, wodurch unser Blut mit Sauerstoff angereichert wird.
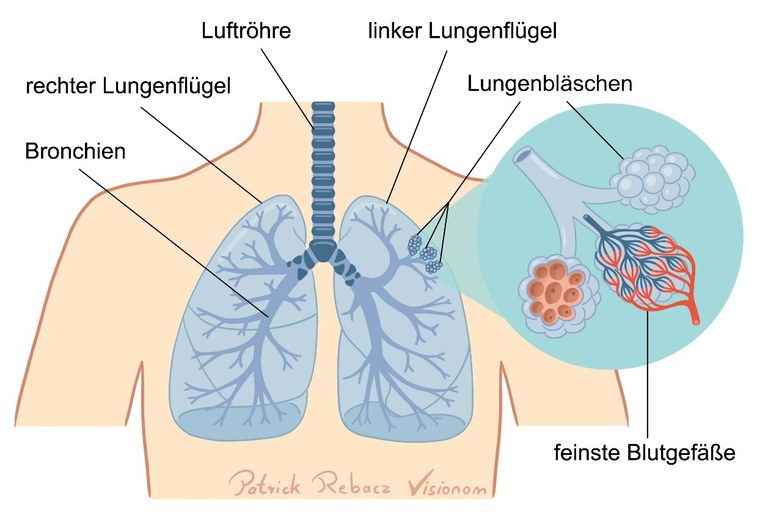
Unsere Lunge ist aufgebaut wie ein Baum, der auf dem Kopf steht (siehe Abbildung 1). Die Luftröhre ist mit dem Stamm vergleichbar. Links und rechts vom Stamm sind die Lungenflügel. In ihnen liegen die großen Bronchien. Sie bilden zwei Hauptäste. Von ihnen gehen kleinere Äste ab. Daran schließen sich weitere Verzweigungen an, die als Bronchiolen oder Bronchioli bezeichnet werden (siehe Abbildung 2). Am äußersten Ende der kleinsten Zweige befinden sich, vergleichbar mit den Blättern des Baumes, die Lungenbläschen.
Abbildung 1: Aufbau der gesunden Lunge
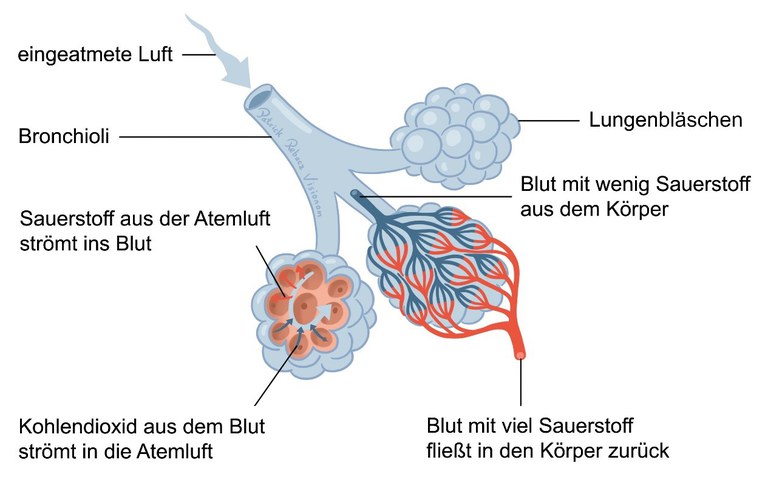
Die Lungenbläschen sind von feinsten Blutgefäßen umgeben. Von den Lungenbläschen können Gase leicht in die kleinen Blutgefäße gelangen und umgekehrt. Man sagt, es findet ein Gas-Austausch statt. Frisch eingeatmete Luft enthält Sauerstoff. Über die Lungenbläschen wird dieser Sauerstoff ans Blut abgegeben. Gleichzeitig wird das im Körper entstehende Kohlendioxid (kurz: CO2) aus dem Blut in die Atemluft abgegeben. Rote Blutzellen bringen den Sauerstoff in alle Regionen des Körpers.
Weil der Austausch von Kohlendioxid und Sauerstoff nur in den Lungenbläschen funktioniert, ist es für die Versorgung des Körpers wichtig, dass die Atemluft ungehindert bis dorthin strömen kann. Dies ist aber nur möglich, wenn der Weg bis zu den Lungenbläschen frei ist.
Abbildung 2: Austausch von frischer und verbrauchter Luft in den Lungenbläschen
Was ist COPD?
Eine COPD ist eine dauerhafte Erkrankung der Atemwege und der Lunge. Die Bronchien sind ständig entzündet (chronische Bronchitis) und verengt (obstruktiv). Die Lungenbläschen sind teilweise zerstört und überbläht wie kleine Ballons. Der Fachbegriff für eine nicht rückbildungsfähige Überblähung ist Emphysem. Die Krankheit COPD umfasst sowohl die chronisch obstruktive Bronchitis als auch das Lungen-Emphysem. Eine COPD ist nicht heilbar und schreitet in der Regel fort. Es gibt aber mehrere Möglichkeiten, um eine COPD gut zu behandeln.
Umfragen zufolge haben etwa 6 von 100 Erwachsenen eine COPD. Bei den über 65-Jährigen berichten mehr als 10 von 100 Erwachsenen, dass sie an COPD erkrankt sind.
Die Hauptursache für eine COPD ist langjähriges Rauchen. Fast jeder Mensch mit COPD raucht oder hat lange geraucht. Daher nennen viele Menschen eine COPD umgangssprachlich oft auch "Raucherlunge".
Weitere Faktoren, die zu einer COPD führen können, sind:
-
Passivrauchen: Man atmet den Tabakrauch von anderen ein;
-
der dauerhafte Gebrauch von Wasserpfeifen, Tabak-Erhitzern und E-Zigaretten;
-
Stäube und Giftstoffe, die man häufig auf der Arbeit einatmet;
-
Luftverschmutzung;
-
häufige Infekte der Atemwege im Kindesalter;
-
erbliche Veranlagung;
-
die Lunge ist nicht richtig entwickelt oder zu klein.
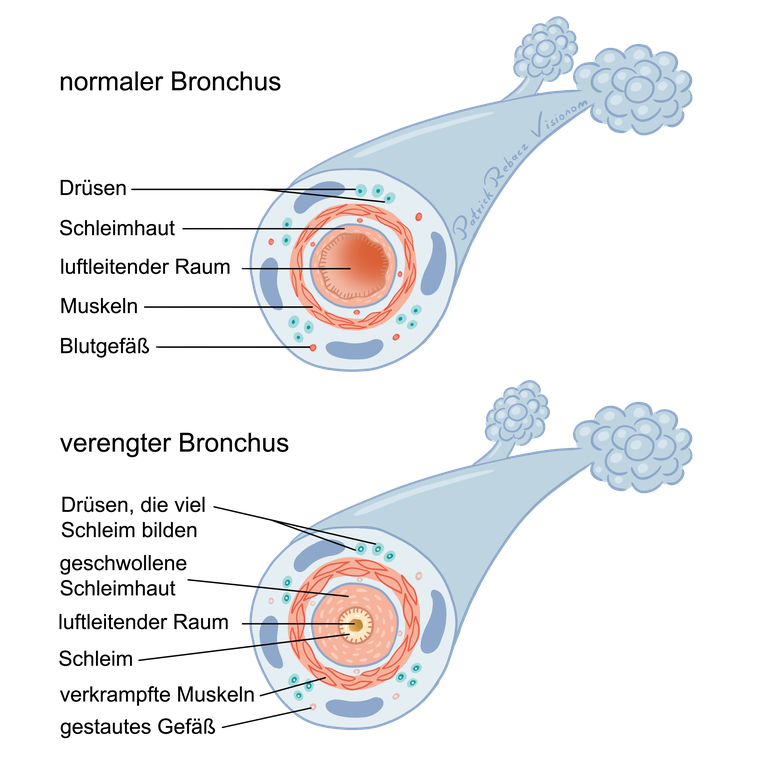
Diese Reizstoffe oder ungünstigen Bedingungen können über die Jahre hinweg dazu führen, dass die Schleimhaut der Bronchien dauerhaft entzündet ist. Es entsteht ein bleibender Schaden. Dadurch kann sich die Lunge nicht mehr selbst reinigen. Der zähe Schleim kann nicht mehr abtransportiert werden. Die Atemmuskeln verkrampfen sich. Die Schleimhaut der Bronchien bleibt geschwollen und verdickt (siehe Abbildung 3). Durch die verengten Atemwege verlängert sich die Ausatmung, so dass die Einatmung schneller erfolgen muss und daher mehr Kraft und Energie kostet. Atmen wird anstrengend.
Abbildung 3: Normaler und verengter Bronchus im Vergleich
Es ist kennzeichnend für COPD, dass diese Verengungen der Bronchien auch nach der Inhalation von atemwegserweiternden Medikamenten nicht oder zumindest nicht vollständig zurückgehen. Das unterscheidet eine COPD ganz grundsätzlich von der Lungenkrankheit Asthma. Durch die anhaltenden Verengungen bei einer COPD kommt es zum Luftstau, wodurch sich die Lungenbläschen teilweise aufblähen und nicht mehr arbeiten können. Diese Überblähung lässt sich nicht wieder rückgängig machen. Als langfristige Folge wird Sauerstoff schlechter aufgenommen und Kohlendioxid schlechter abgegeben. Das schränkt nicht nur die Atemfunktion ein, sondern kann auch andere Organe schädigen.
Anzeichen und Beschwerden
Typische Beschwerden bei COPD sind:
-
Atemnot bei Belastung, später oft auch in Ruhe;
-
Husten;
-
Auswurf.
Viele Betroffene haben diese Beschwerden seit Jahren, nehmen sie jedoch nicht ernst oder verdrängen sie. Es besteht die Gefahr, dass die Erkrankung dann unerkannt und unbehandelt bleibt und weiter fortschreitet.
» Einteilung von COPD
Fachleute teilen die Erkrankung abhängig von den Beschwerden (Atemnot, Husten, Auswurf) in drei Schweregrade ein:
-
leichte COPD;
-
mittelgradige COPD;
-
schwergradige COPD.
Tabelle 1: Schweregrade der COPD
| Beschwerden | Leicht | Mittelgradig | Schwergradig |
|---|---|---|---|
|
Atemnot |
Bei Belastung: Das bedeutet, Sie schaffen mindestens drei Stockwerke ohne Pause. |
Bei Belastung: Nach ein bis drei Stockwerken ist die Luft so knapp, dass Sie eine Pause brauchen. |
Bei Belastung: Das bedeutet, Sie schaffen höchstens ein Stockwerk ohne Pause. Es kann auch sein, dass Sie in Ruhe, etwa beim Sitzen, schlecht Luft bekommen. |
|
Husten |
Vor allem morgens husten Sie öfter als 2-mal pro Stunde. |
Sie husten tagsüber wiederholt mehr als 2-mal pro Stunde. |
Sie husten sowohl tagsüber als auch nachts wiederholt mehr als 2-mal pro Stunde. Sie husten also ständig. |
|
Auswurf |
Morgens husten Sie Schleim ab. Aber am Tage und in der Nacht nicht. |
Mehrfach täglich husten Sie Schleim ab. |
Der Hals ist ständig verschleimt. Der Schleim ist so zäh, dass Sie ihn kaum abhusten können. |
Welcher Schweregrad bei Ihnen vorliegt, richtet sich danach, welche Beschwerden bei Ihnen am schwersten ausgeprägt sind (siehe Tabelle 1). Es ist möglich, dass die anderen Krankheitszeichen weniger ausgeprägt sind. Zum Beispiel: Sie husten tagsüber und nachts sehr oft. Es kommt aber wenig Schleim und die Atemnot ist gering. Dann gehen die Fachleute trotzdem von einer schwergradigen COPD aus.
» Plötzliche Verschlechterung (Exazerbation)
Eine COPD kann sich immer wieder plötzlich oder auch schleichend verschlechtern. Geht eine Verschlechterung über das übliche Maß hinaus und hält über mindestens 2 Tage an, sprechen Fachleute von einer Exazerbation. Exazerbationen treten besonders bei fortgeschrittener Erkrankung auf, bevorzugt im Winter. Unter anderem werden sie verursacht durch:
-
Infekte wie Erkältungen und Grippe als häufigste Ursache;
-
Luftverunreinigung (Smog);
-
Medikamente, die sich hemmend auf die Atmung auswirken, zum Beispiel manche Schlafmittel;
-
Begleiterkrankungen, wie etwa Herzkrankheiten.
Es ist wichtig, dass Sie die Anzeichen einer Verschlechterung möglichst frühzeitig erkennen. Eventuell benötigen Sie dann eine höhere Dosierung Ihrer Medikamente oder auch zusätzliche Arzneimittel. Steckt ein bakterieller Infekt dahinter, kann auch ein Antibiotikum notwendig sein.
Anzeichen für eine Exazerbation sind:
-
zunehmende Atemnot;
-
häufigerer, stärkerer Husten;
-
vermehrte Schleimbildung;
-
verstärkt zäher Schleim;
-
andere Farbe des Schleims (gelb-grün);
-
Müdigkeit, Abgeschlagenheit oder Fieber.
Eine Exazerbation der COPD kann unterschiedlich stark sein. Die Expertengruppe der Fachleitlinie teilt Verschlechterungen in vier Schweregrade ein.
Tabelle 2: Schweregrade der Exazerbationen bei COPD
| Schweregrad | Situation |
|---|---|
|
Leicht |
Es reicht, wenn Sie zusätzliche atemwegserweiternde Medikamente inhalieren. Ein Arztbesuch ist nicht nötig. |
|
Mittelschwer |
Ihre Ärztin oder Ihr Arzt verschreibt Ihnen zusätzlich Kortison-ähnliche Tabletten und/oder ein Antibiotikum. |
|
Schwer |
Eine intensive ärztliche Überwachung ist nötig oder Sie müssen sogar ins Krankenhaus. |
|
Sehr schwer |
Eine Behandlung auf einer Intensivstation ist erforderlich. |
Nach Meinung der Expertengruppe soll der Arzt bei jedem Kontrolltermin erfragen, ob sich die Beschwerden in letzter Zeit verschlechtert haben. Um eine Exazerbation zu erkennen und deren Schweregrad festzulegen, kann nach Expertenmeinung ein spezieller Fragebogen zum Einsatz kommen (siehe Tabelle 3). Beantworten Sie zwei oder mehr Fragen mit "Ja", so hatten sie wahrscheinlich vor Kurzem eine Exazerbation. Mit diesem Wissen kann die Ärztin Ihre Medikamente entsprechend anpassen.
Tabelle 3: Fragebogen zum Erkennen einer Exazerbation
|
Fragen |
Antworten |
|
|---|---|---|
|
1 |
Haben sich die Beschwerden Ihrer COPD-Erkrankung zwischenzeitlich seit dem letzten Besuch in der Praxis deutlich verschlechtert? |
Ja/Nein |
|
2 |
Haben Sie seit dem letzten Besuch in der Praxis wegen einer akuten Verschlechterung Ihrer COPD außerplanmäßig einen Arzt oder eine Ärztin benötigt? |
Ja/Nein |
|
3 |
Hatten Sie wegen Ihrer COPD seit dem letzten Besuch in der Praxis einen stationären Krankenhausaufenthalt? |
Ja/Nein |
|
4 |
Haben Sie zwischenzeitlich seit dem letzten Besuch in der Praxis Ihr inhalatives Medikament häufiger einsetzen oder Ihr Bedarfs-Medikament öfter anwenden müssen? |
Ja/Nein |
|
5 |
Haben Sie zwischenzeitlich seit dem letzten Praxisbesuch zusätzliche Medikamente zum Einnehmen wegen Ihrer COPD benötigt? (zum Beispiel Antibiotika oder Kortison) |
Ja/Nein |
Welche Behandlung die Fachleute bei einem Verschlechterungsschub empfehlen, ist in dieser Patientenleitlinie kein Thema. Diese Informationen erhalten Sie erst in der nächsten Auflage. Siehe auch Kasten "Allgemeine Hinweise".
-
COPD – dauerhaft enge Atemwege
Bei der Lungenkrankheit COPD sind die Atemwege ständig verengt. Das führt zu Atemnot oder Luftnot. Die Lungenbläschen dagegen überblähen wie kleine Ballons. Die Überblähung lässt sich nicht rückgängig machen. Die COPD ist nicht heilbar, aber behandelbar.
-
COPD – Brauche ich besondere Impfungen?
Infekte der Atemwege wie Grippe oder Lungenentzündung können die Erkrankung verschlechtern. Es gibt Impfungen, die vorbeugend dagegen wirken. Fachleute empfehlen sie Menschen mit COPD. In dieser Entscheidungshilfe lesen Sie mehr darüber.
-
COPD – Brauche ich Kortison?
Bei COPD gibt es wirksame Medikamente, die das Atmen erleichtern. In bestimmten Situationen kann Kortison-Spray als zusätzlicher Wirkstoff in Frage kommen. In dieser Entscheidungshilfe lesen Sie mehr darüber.
-
COPD – Information für Angehörige
Hier erhalten Angehörige von Menschen mit COPD Hinweise und Tipps, wie sie Erkrankten bei der Behandlung helfen und im Alltag unterstützen können.
-
COPD – Meine wichtigsten Medikamente
Wer an COPD erkrankt ist, bekommt Atemwegs-erweiternde Medikamente zum Inhalieren. Es gibt Bedarfs-Medikamente und Langzeit-Medikamente. Die Mittel können nur richtig wirken, wenn Sie sie wie ärztlich verordnet anwenden.
-
COPD – Soll ich an einer Schulung teilnehmen?
In einer Patientenschulung lernen Sie, wie man Medikamente richtig inhaliert oder wie man sich im Notfall verhält. Vieles können Sie dort auch praktisch üben.
-
COPD – Warum alltägliche und seelische Belastungen wichtig werden können
Angststörungen, Depressionen oder andere seelische Erkrankungen können die COPD verschlimmern. Es gibt aber gute Möglichkeiten, Ihnen zu helfen.
-
COPD – Warum Bewegung wichtig ist
Regelmäßige Bewegung ist für eine gute Behandlung ebenso wichtig wie Medikamente. Sie verbessert die Atemnot und sorgt dafür, dass der Körper belastbar bleibt. Hier finden Sie verlässliche Anregungen für Ihren Alltag.
-
COPD – Warum Rauchstopp wichtig ist
Rauchen ist schädlich für die Lunge. Am wichtigsten und wirksamsten ist es bei COPD, dass Sie mit dem Rauchen aufhören. Hier erfahren Sie, wo Sie Hilfe bekommen, wenn Sie mit dem Rauchen aufhören wollen.
-
COPD – Was tun bei unbekanntem Inhalier-Gerät?
Jedes Inhalier-Gerät ist anders anzuwenden. Den Gebrauch muss man erst lernen. Sprechen Sie daher sofort an, wenn Sie ein neues Gerät bekommen und lassen Sie sich zeigen, wie man es richtig benutzt.
-
COPD – Unterschiede bei Inhalier-Geräten
Wer COPD hat, muss meist täglich inhalieren. Hierfür gibt es unterschiedliche Geräte. Lassen Sie sich erklären, welches für Sie geeignet ist und wie Sie es anwenden.
Für diese Information haben wir die Nationale VersorgungsLeitlinie (NVL) COPD genutzt. Diese ist für Ärztinnen, Ärzte und andere medizinische Fachleute gedacht.
Hier finden Sie unsere Methodendokumente:
Spezielle Angebote für Menschen mit COPD finden Sie unter den folgenden Adressen:
Bundesarbeitsgemeinschaft SELBSTHILFE von Menschen mit Behinderung, chronischer Erkrankung und ihren Angehörigen e. V. (BAG SELBSTHILFE)
Kirchfeldstraße 149
40215 Düsseldorf
Telefon: 02 11 / 3 10 06-0
Telefax: 02 11 / 3 10 06-48
E-Mail: info@bag-selbsthilfe.de
Internet: www.bag-selbsthilfe.de
Deutsche Arbeitsgemeinschaft Selbsthilfegruppen
e. V. (DAG SHG)
Otto-Suhr-Allee 115
10585 Berlin
Telefon 0 30 / 893 40 14
E-Mail: verwaltung@dag-shg.de
Internet: www.dag-shg.de
Deutscher Paritätischer Wohlfahrtsverband –
Gesamtverband e. V.
Oranienburger Straße 13-14
10178 Berlin
Telefon: 0 30 / 2 46 36-0
Telefax: 0 30 / 2 46 36-1 10
E-Mail: info@paritaet.org
Internet: www.paritaet.org | www.der-paritaetische.de
Nationale Kontakt- und Informationsstelle zur Anregung und Unterstützung von Selbsthilfegruppen (NAKOS)
Otto-Suhr-Allee 115
10585 Berlin
Telefon: 0 30 / 31 01 89 60
Telefax: 0 30 / 31 01 89 70
E-Mail: selbsthilfe@nakos.de
Internet: www.nakos.de
Sie können sich auch an diese Organisationen wenden:
Deutsche Atemwegsliga e. V.
Telefon: 0 52 52 / 93 36 15
E-Mail: kontakt@atemwegsliga.de
Internet: www.atemwegsliga.de
Deutsche Lungenstiftung e. V.
Telefon: 0 5 11 / 21 55 110
E-Mail: info@lungenstiftung.de
Internet: www.lungenstiftung.de
Lungeninformationsdienst
E-Mail: lungeninformationsdienst@helmholtz-muenchen.de
Internet: www.lungeninformationsdienst.de
Lungensport AG in Deutschland e. V.
Telefon: 0 52 52 / 93 70 603
E-Mail: lungensport@atemwegsliga.de
Internet: www.lungensport.org
Patientenliga Atemwegserkrankungen e. V.
E-Mail: info@pat-liga.de
Internet: www.pat-liga.de
Deutsche Sauerstoff- und BeatmungsLiga LOT e. V.
E-Mail: info@sauerstoffliga.de
Internet: www.sauerstoffliga.de
Hinweise und Kommentare
Sie haben Hinweise und Kommentare zu unserem Internetangebot?